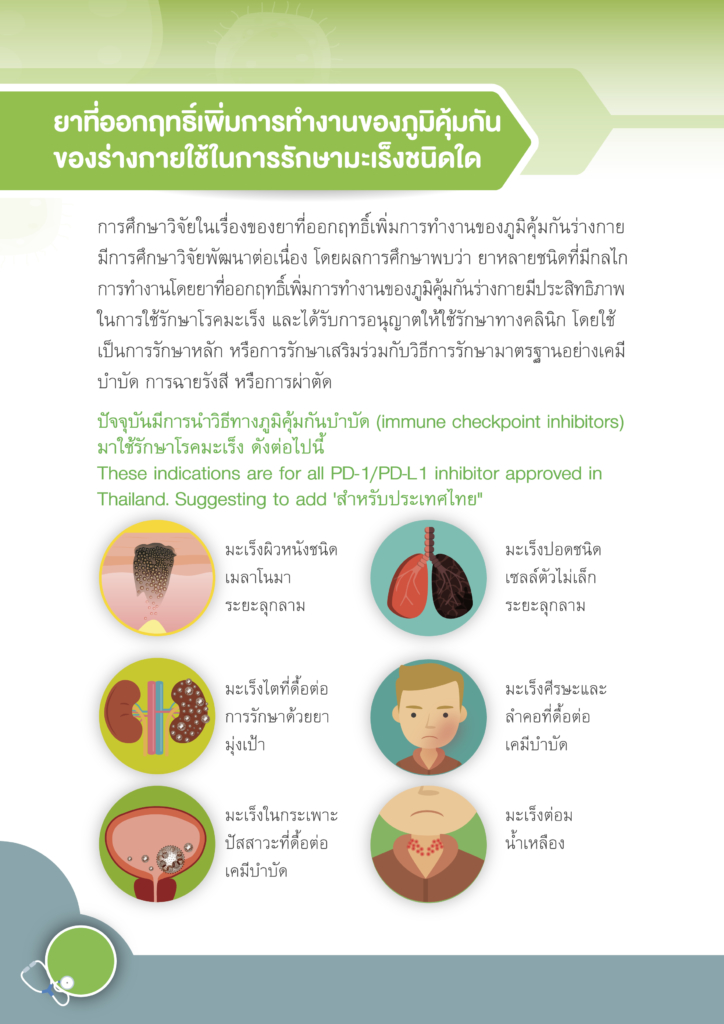
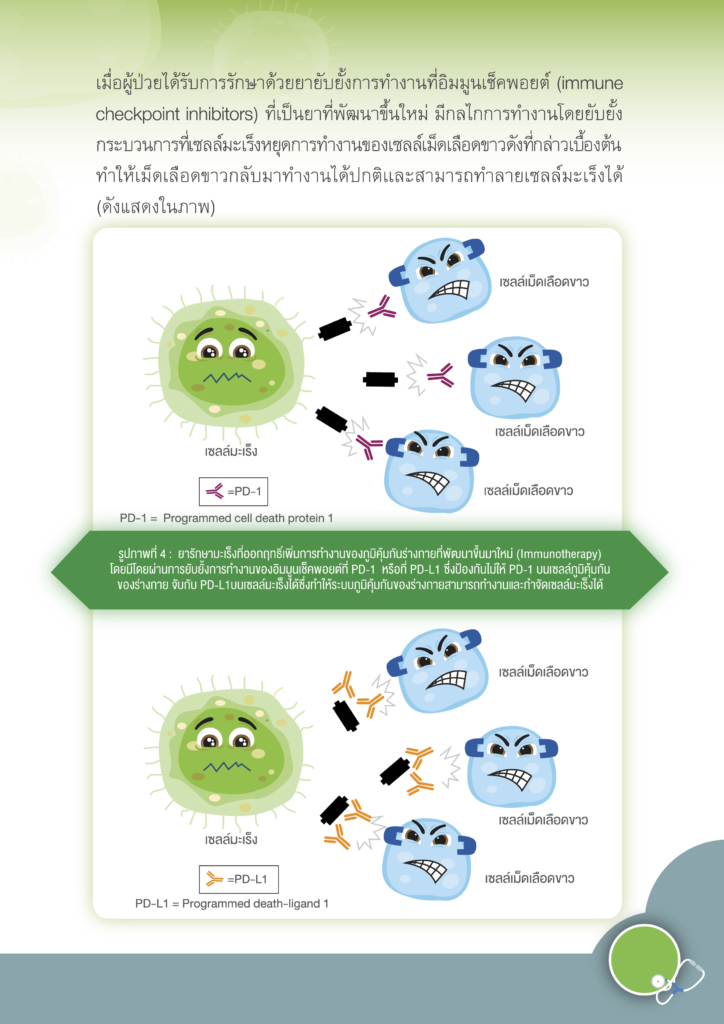
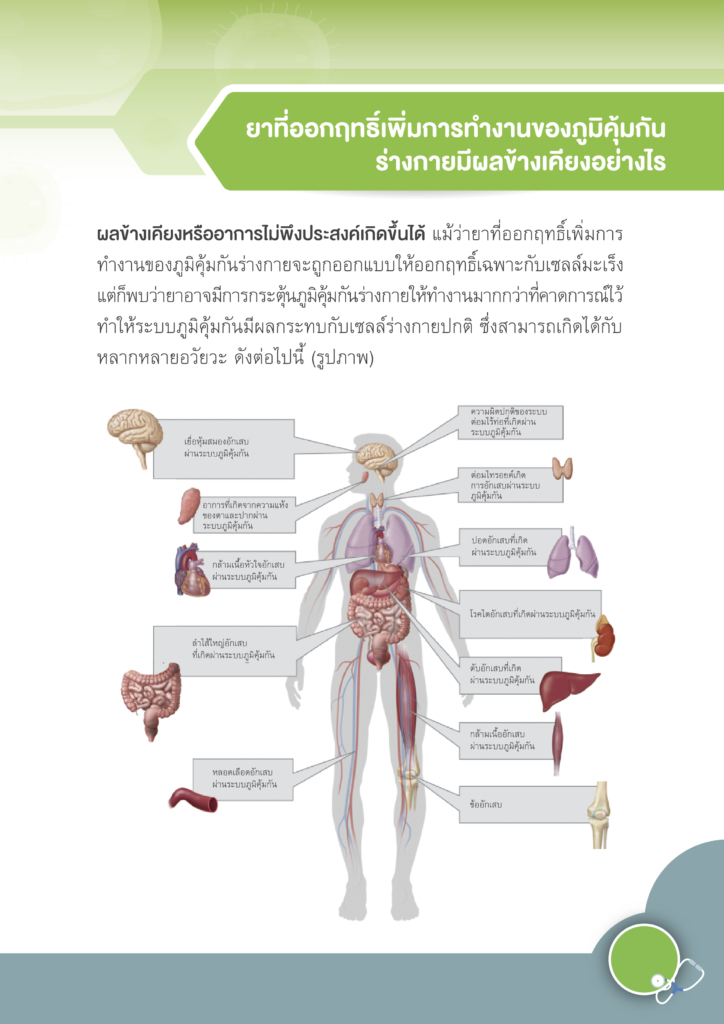
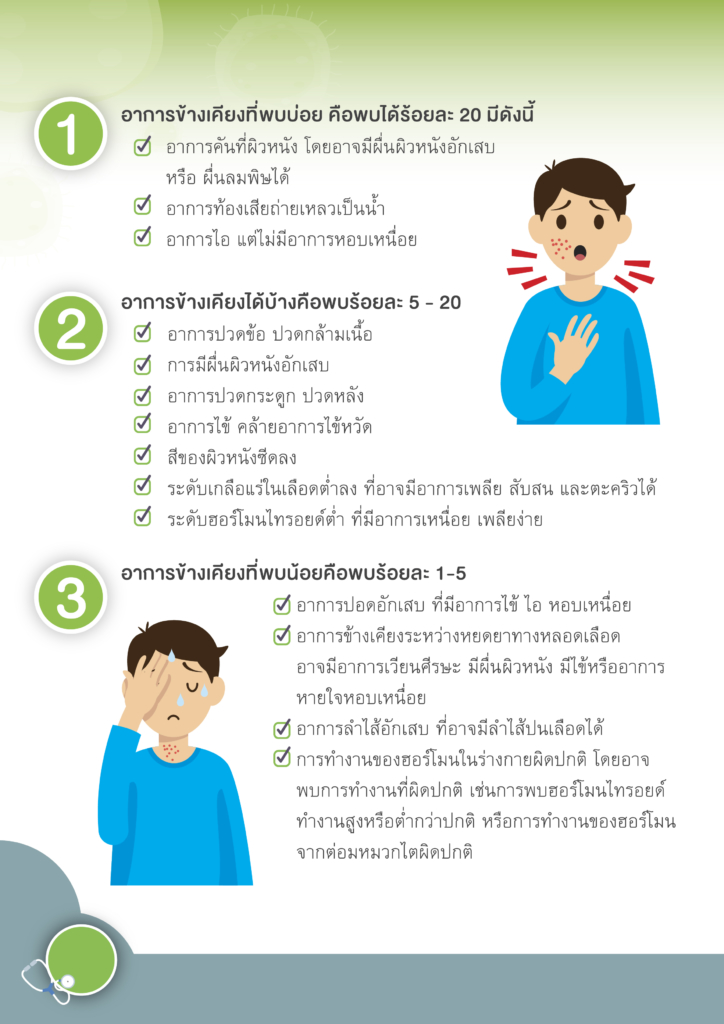
โดยทั่วไปแล้ว คำว่า “ศัลยกรรม” หมายถึง การรักษาโรคโดยวิธีผ่าตัด การผ่าตัดเป็นวิธีการรักษามะเร็งเฉพาะที่ การรักษามะเร็งระยะแรกส่วนใหญ่มักต้องมีการผ่าตัด เช่น มะเร็งศีรษะและคอ เต้านม ปอด มะเร็งในช่องท้อง เช่น มะเร็งกระเพาะอาหาร มะเร็งลำไส้ใหญ่ มะเร็งมดลูก มะเร็งรังไข่ เป็นต้น การผ่าตัดที่ใช้กับผู้ป่วยโรคมะเร็งนั้นมีหลายลักษณะ แบ่งออกตามวัตถุประสงค์ของการผ่าตัดได้ ดังนี้
1. การผ่าตัดเพื่อการวินิจฉัย (Biopsy)
การวินิจฉัย ในกรณีที่มีก้อนไม่ว่าจะอยู่ที่ใด ก่อนที่จะเริ่มให้การรักษาแพทย์ต้องรู้ว่าก้อนนั้นเป็นอะไร การผ่าเอาชิ้นเนื้อส่งตรวจจะทำให้แพทย์ทราบการวินิจฉัยว่าเป็นมะเร็งจริงหรือเปล่า และเป็นมะเร็งชนิดไหน ซึ่งเป็นการตัดหรือขลิบชิ้นเนื้อจากก้อน เนื้องอก หรืออวัยวะที่สงสัยว่าจะเป็นมะเร็ง ส่งตรวจทางพยาธิวิทยา เพื่อการพิสูจน์และวินิจฉัยโรค วิธีนี้จะสามารถยืนยันได้ว่าเนื้องอก หรืออวัยวะนั้น ๆ เป็นเนื้องอกธรรมดา หรือมะเร็ง การตัดชิ้นเนื้อเพื่อพิสูจน์ดังกล่าว แบ่งออกเป็น 2 วิธี คือ
ก. ตัดชิ้นเนื้อ เพียงบางส่วน (Incisional Biopsy) วิธีนี้เลือกใช้ ในกรณีที่เนื้องอกมีขนาดใหญ่มากหรือเป็นกลุ่มก้อน ทั้งนี้เพื่อนำผลพิสูจน์นั้นเป็นแนวทางในการวางแผนการรักษาต่อไป
ข. ตัดเนื้องอกออก ทั้งก้อน (Excisional Biopsy) ใช้ในกรณีที่ก้อนเนื้อดังกล่าวมีขนาดไม่ใหญ่มากสามารถตัดออกได้ทั้งก้อนและไม่เป็นอันตรายต่ออวัยวะข้างเคียง
2. การผ่าตัดเพื่อการรักษา การผ่าตัดชนิดนี้เพื่อผลทางการรักษา แพทย์จะผ่าเอาเนื้อร้ายหรือสงสัยว่าจะเป็นเนื้อร้ายออกให้หมดหรือมากที่สุด อาจมีการตัดต่อมน้ำเหลือง หรือเนื้อเยื่อใกล้เคียง ร่วมด้วยโดยจุดมุ่งหมายให้ผู้ป่วยหายขาดจากการผ่าตัด (ในกรณีระยะแรก) หรือเพื่อบอกระยะของโรค ทำให้วางแผนการรักษาเสริม เช่นเคมีบำบัดหรือรังสีรักษาได้ถูกต้องตามระยะโรคต่อไป ปัจจุบันการผ่าตัดมีความก้าวหน้ามาก หลายอวัยวะสามารถผ่าตัดโดยไม่ทำให้เสียรูปทรง และหลีกเลี่ยงการสูญเสียอวัยวะนั้นไป เช่น มะเร็งเต้านม มีการผ่าตัดเฉพาะก้อน (Lumpectomy) ไม่ต้องตัดนมทั้งเต้า (Mastectomy), มะเร็งกระดูกของกระดูกต้นขา แพทย์สามารถผ่าตัดเก็บรักษาขาได้ (Limb sparing Surgery) โดยไม่ต้องตัดขา (Amputation)
3. การผ่าตัดแบบการรักษาแบบประคับประคอง วิธีนี้ใช้ในกรณีที่ที่โรคลุกลามมาก ต้องการลดขนาดของก้อนมะเร็ง หรือเพื่อลดอาการที่เกิดจากก้อนมะเร็ง จุดมุ่งหมายคือเพื่อเพิ่มคุณภาพชีวิตให้กับผู้ป่วยโรคมะเร็ง เช่น ลดความทุกข์ทรมานอันเกิดจากความเจ็บปวด หรือแผลเน่าเหม็นได้
การผ่าตัดจะรักษาโรคให้หายขาดหรือไม่
การผ่าตัดมะเร็งโดยเฉพาะมะเร็งในระยะเริ่มต้นสามารถหายขาดได้จากการผ่าตัดเพียงอย่างเดียว แต่ในบางกรณีที่มะเร็งมีลักษณะโรคที่มีความเสี่ยงต่อการแพร่กระจายหรือกลับเป็นซ้ำสูง เช่นมีการกระจายไปอวัยวะอื่นแล้ว หรือไม่สามารถผ่าตัดออกได้ทั้งหมด ก็จะจำเป็นต้องให้เคมีหรือรังสีรักษาเพิ่มเติมเพื่อให้หายขาดจากโรคและป้องกันการกลับเป็นซ้ำ